
放射線科医/UCLA放射線科乳腺画像診断部
村上 和香奈 医師

日本では、近年、乳がんが増加しており、今や、9人に1人*がかかる病気です(* 国立がん研究センターがん情報サービス「がん登録・統計」)。まずは乳がんに関する知識を整理して、早期発見・早期治療のために、自分にあった検診を受けるようにしましょう。
…………………………………………………………………………
◆むらかみ・わかな
防衛医科大学校卒。放射線科診断専門医、核医学専門医、検診マンモグラフィ読影認定医、及び産業医。相良病院特別研究員、昭和大学特別研究生として乳腺放射線科の分野において臨床研究に従事。2019年11月よりUCLAに臨床研究留学中。日米において乳がんの早期発見、啓発情報を発信する非営利団体BCネットワークにて、10月のオンラインセミナーで講師を務める。
Q1.乳がん検診は、いつから受ければよいのでしょうか。
アメリカでは40歳以上、毎年のマンモグラフィが推奨されています(1*)。日本では40歳以上、2年に1回の問診及びマンモグラフィが推奨されています(厚生労働省「がん予防重点健康教育及びがん検診実施のための指針」)。
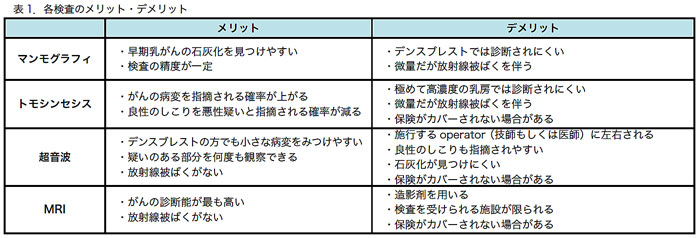
Q2.検診は超音波のみでは不十分ですか。また、トモシンセシス、MRIなどの検査はどのような時に受けられますか。
アメリカでは、検診はマンモグラフィが第一とされています。最近ではトモシンセシス(合成2Dも含む)の方が得られる情報が多い(がんの発見率が約40%向上する)ため、検診の際も勧められることが多いです。そして、マンモグラフィ(もしくはトモシンセシス)で異常が見つかった場合、更なる精査の目的で、次に超音波が施行されます。また、個人の乳がん生涯発症リスクが高い場合(リスクモデルツールによる計算で20〜25%以上)には、MRI(造影MRI)が選択されることがあります。この追加の検査の必要性や検査の種類の選択は、主に放射線科医やプライマリケア医によってリコメンドされます。
しかし、日本人は欧米と比較してデンスブレスト(次項参照)の女性が多いことから超音波が向く可能性があります。事実、日本人の大規模試験データで、超音波をマンモグラフィに組み合わせることで乳がんの発見率が1.5倍になったという報告があります(2*)。ただし、超音波のみではマンモグラフィで発見できる早期乳がんの石灰化を見つけることが困難になるというデメリットも理解しておかなければなりません。
Q3.マンモグラフィで、デンスブレスト(高濃度乳房)について問題になっているとの事ですが具体的に教えてください。
アジア人は他人種と比較してデンスブレストの割合が多く、50歳未満で5人に4人がデンスブレストという報告があります (3*)。カリフォルニア州では乳腺濃度の通知義務が州法で定められており、検診の結果には乳腺濃度について記載されています(下記4段階*でType C・DがDense (高濃度)の分類)。デンスブレストの方にはマンモグラフィによる診断が困難であること、また乳がん発症リスクの2点の注意書きと共に追加の検査をプライマリケア医と相談するよう勧奨されています。
乳房は乳腺組織と脂肪組織から成り、マンモグラフィで脂肪組織は黒く写りますが、乳腺組織と乳がんは共に白く写るため、乳腺組織が豊富なデンスブレストの方は白い背景(乳腺組織)から白い病変(乳がん)を見つけなければならず、診断能に限界が生じてしまいます。また最近、日本人のデータでもデンスブレストが乳がん発症リスクの一因となることが報告されています(4*) 。
図1.乳腺濃度 (source: www.acr.org)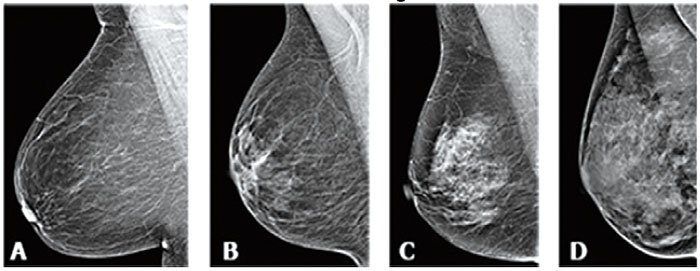
乳腺濃度は4段階:
Type A Almost entirely fatty (脂肪性)
Type B Scattered areas of fibroglandular density (乳腺散在)
Type C Heterogenerously dense (不均一高濃度)
Type D Extremely dense (高濃度)
図2.マンモグラフィと超音波の感度*の比較
Radiology. 2002;225(1):165-75.
(*疾患があるときに正しく陽性となる確率)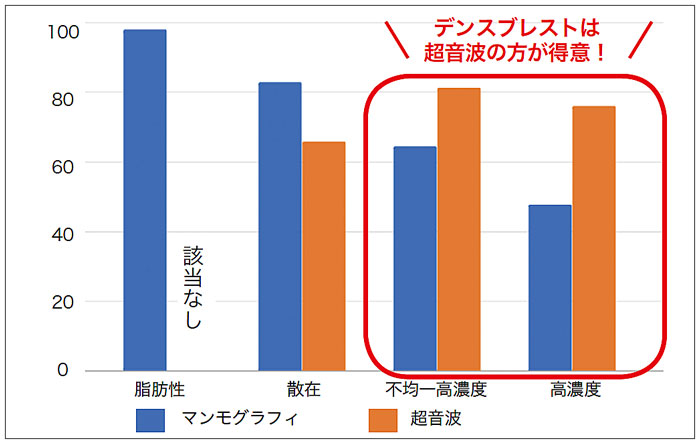
Q4.親戚で乳がんになった者がいます。検診は早くから受けた方がよいですか。
乳がんに罹患した方の5〜10%が遺伝的要因であることが知られています。遺伝的要因の場合、20代、30代より乳がん発症リスクが高く、男性でも乳がんにかかる場合もあります。BRCA1、BRCA2という遺伝子の病的な変異がその代表として知られています[遺伝性乳がん卵巣がん症候群(Hereditary Breast and Ovarian Cancer Syndrome; HBOC)]。血縁者に乳がんもしくは卵巣がんを発症された方がいる場合は、ハイリスク外来へのご受診をお勧め致します。そのような外来では、遺伝以外の要因も含めたあなたの生涯発症リスクについての評価が行われ、またそのリスクレベルによって、必要と思われる検診をいつから開始すべきかなど総合的な判断が医師より助言されます。場合によっては遺伝カウンセリングの上、遺伝子検査を受けることが勧められます。
日本では2020年4月に、HBOCの方で乳がんや卵巣がんを発症した患者さんに対して、遺伝カウンセリングや、MRIなどの定期検査、新たながんを防ぐために発症していない乳房や卵巣を摘出する予防切除の手術が公的医療保険の適用になりました。
Q5.どういった種類の検査を受けたらよいですか。
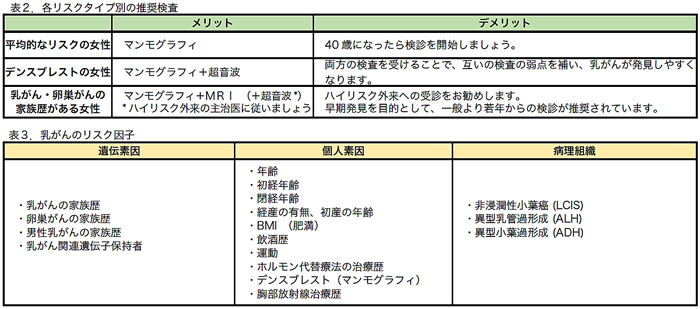
各個人のリスクタイプによって大きく異なります(表2「各リスクタイプ別の推奨検査」)。因みに、具体的に乳がん発症リスクとして知られているものは、下記の3つのカテゴリーに分けられます(表3「乳がんのリスク因子」)。
乳がんはエストロゲンの過剰分泌によって成長します。初経が11歳以下、閉経が55歳以降ですとリスクが上がると言われています。また出産や授乳を経験しない女性も長期にわたって乳腺がエストロゲンにさらされることになり、乳がんリスクの一因となります。女性の社会進出が進み、働く現代女性が抱える問題の一つとも言えます。
<参考文献>
(1*)American College of Radiology, Society of Breast Imaging.
(2*) Ohuchi et al. Lancet. 2016;387(10016):341–8.
(3*)Tice et al. Ann Intern Med. 2008;148(5):337-47.
(4*) Nishiyama et al. Breast Cancer. 2020;27(2):277–83.
<BCネットワークについて>
http://bcnetwork.org/
BCネットワークは、日米両国に在住の日本人女性に向けて、乳がんに関する最新の情報 、乳がん治療後の生活の取り組み、乳がん早期発見、 啓発情報発信を押し進めていく米国認定の非営利団体です。「正しい知識は患者自身の力、支えになる」という信念を持って、日米複数の都市で、第一線で活躍される専門の医師を招聘して定期的にセミナーを開催しています。昨年はベイエリアのパロアルトでも9月に「乳がんアウェアネスセミナー」を行い、多くの人に参加、好評をいただきました。今年は10月11日(日)に、村上和香奈医師ほか、専門家を招いてインターネットライブ配信による「乳がん患者歓談会」「乳がん早期発見セミナー」を無料で行います。(*)(詳細はウェブサイトにて)*セミナー協賛・協力:Novartis Pharmaceutical, JAMSNET, Nijiya Market, BCシスターズ











